- Bruk NORRISK 2 til å beregne 10-års risiko for kardiovaskulære hendelser og for å vurdere behovet for primærforebygging av hjerte- og karsykdommer med legemidler.
- Legemiddelbehandling bør vurderes ved beregnet risiko ≥ 5 % for aldersgruppen 45-54 år, risiko ≥ 10 % ved alder 55-64 år og ved risiko ≥15 % ved alder 65-74 år, når råd om endring av levevaner ikke har gitt tilstrekkelig effekt etter 3-12 måneder.
- Tiltaksgrenser ved alder < 45 år og ≥75 år må vurderes individuelt.
- Ved totalkolesterol ≥ 7,0 mmol/l (unntatt hos kvinner over 50 år) eller systolisk blodtrykk ≥ 160 mmHg må medikamentelle tiltak vurderes uavhengig av risikoberegning.
- Ved familiære hyperlipidemier må medikamentelle tiltak vurderes uavhengig av risikoberegning.
- Ved diabetes (se egne retningslinjer) eller påvist endeorganskade som asymptomatisk aterosklerose, nyreskade eller venstre ventrikkelhypertrofi, vurderes behandling uavhengig av ovennevnte risikoberegning.
Risikovurdering og grense for legemiddelbehandling ved forebygging av hjerte- og karsykdom
En rutinemessig screening av befolkningen har ikke dokumentert nytte. Kartlegging av risiko for hjerte- og karsykdom tilbys bare når visse forutsetninger er tilstede. En slik situasjon kan foreligge når:
- Pasienten ber om en slik vurdering.
- Symptomer eller funn indikerer en klart økt risiko.
- Det foreligger kjent høyt nivå av en enkelt risikofaktor (f. eks. høyt blodsukker, kolesterol eller blodtrykk).
- Tidlig hjerte- og karsykdom har forekommet hos nære slektninger.
For at et tiltak med bakgrunn i forhøyet risiko skal bli vellykket, er det en grunnleggende forutsetning at personen det gjelder er interessert i at en kartlegging skal gjøres og er innstilt på å følge de rådene som blir gitt.
Ny vurdering etter råd om endring av levevaner.
Etter en første risikovurdering bør man vanligvis forsøke å redusere risikoen for sykdom gjennom røykeslutt, kostendringer, økt fysisk aktivitet og, ved behov, vektnedgang. Ny risikovurdering bør gjøres etter 3-12 måneder, avhengig av risikonivå. Ved fortsatt risiko over tiltaksgrensene bør legemiddelbehandling vurderes. For nærmere detaljer om utredning av lipidforstyrrelser og hypertensjon vises til egne anbefalinger i denne retningslinjen.
Som basis for en orienterende risikovurdering trenger man opplysninger om alder, kjønn, røykevaner, systolisk blodtrykk og totalkolesterol, samt tilleggsfaktorene lavt HDL-kolesterol, hjerteinfarkt før 60 år hos nære slektninger og legemiddelbehandlet hypertensjon. Bruk av snus eller e-sigarett regnes ikke som røyking i tabellen. Ett år etter røykeslutt regnes man som ikke-røyker. Risikomodellen omfatter også tilleggsfaktorene lavt HDL, hjerteinfarkt før 60 år hos førstegradsslektninger og legemiddelbehandlet hypertensjon. Risikodiagrammet viser risiko for individer som ikke har noen av disse tilleggsfaktorene. Bakgrunnen og metodene for den nye risikoberegningen er publisert internasjonalt (Selmer R m.fl. 2017). Diagrammet viser risikoen for gjennomsnittsalder i hver aldersgruppe mens risikokalkulatoren på Helsedirektoratets hjemmeside beregner risiko for nøyaktig alder.
Tabell 1. NORRISK 2: 10-års risiko for ikke-dødelig eller dødelig hjerteinfarkt eller hjerneslag eller død av koronar hjertesykdom, gitt fravær av familiær belastning, lavt HDL-kolesterol og medikamentell hypertensjonsbehandling. Risikoestimatene i tabellen er basert på gjennomsnittsalder innen hver aldersgruppe
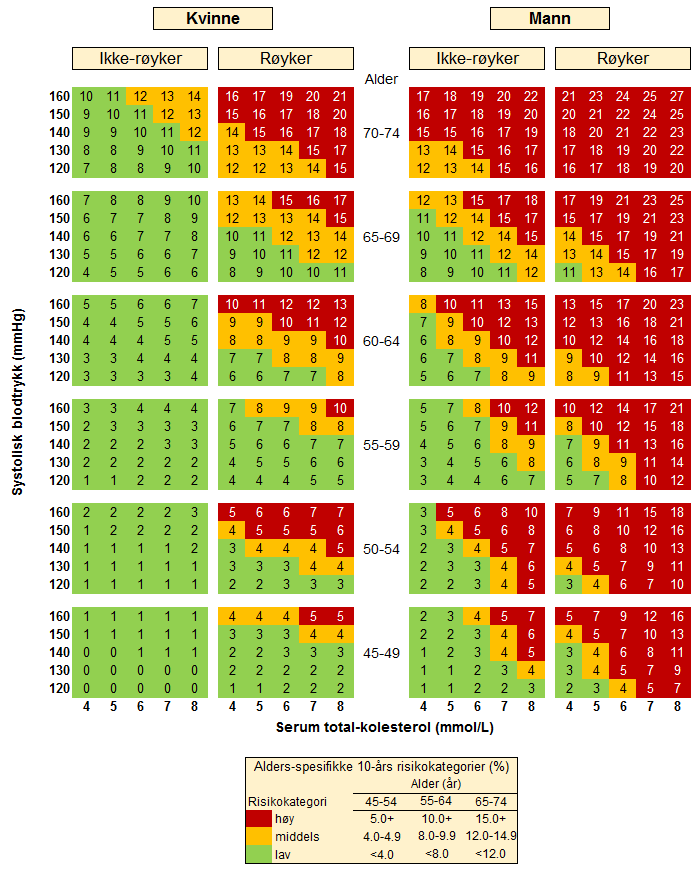
Etter at en orienterende risikoberegning er gjort ved hjelp av NORRISK 2-tabellen, er det nødvendig å kartlegge en del andre risikofaktorer utover de som tabellen inkluderer. Dette kan gjøres ved å multiplisere grunnrisikoen fra tabellen med en faktor som anslår betydningen av de ulike tilleggsfaktorer. Noen viktige tilleggsfaktorer med tilhørende estimater for risikoøkning er listet opp i tabellen nedenfor.
Hjerteinfarkt hos førstegrads slektninger, legemiddelbehandlet hypertensjon og lavt HDL er tilleggsfaktorer som inngår i modellen og i risikokalkulatoren som er tilgengelig på Helsedirektoratets nettsider, slik at man kan få ut den totale risiko direkte. Sørasiatisk etnisitet (Rabanal KS m. fl. 2015) og revmatoid artritt inngår ikke i modellen, men de foreslåtte multiplikasjonsfaktorene antyder risikoøkningen assosiert med disse faktorene. Abdominal fedme og psykososial belastning og stress vurderes skjønnsmessig.
Tabell 2. Noen viktige faktorer som bør kartlegges for komplett risikovurdering.
| Tilleggsfaktorer | Anbefalt multiplikasjonsfaktor |
| Inngår i risikokalkulatoren: | |
| Hjerteinfarkt før 60 år hos en 1. gradslektning | 1,3 |
| Hjerteinfarkt før 60 år hos to eller flere 1. grads slektninger | 1,7 |
| legemiddelbehandlet hypertensjon | 1,3 |
| Lavt HDL kolesterol (<1,0 mmol/l for menn, < 1,3 mmol/l for kvinner) | 1,4 |
| Andre tilleggsfaktorer: | |
| Sørasiatisk etnisitet | 1,5 |
| Revmatoid artritt | 1,4 |
| Abdominal fedme (>88cm for kvinner, >100 cm for menn) | Skjønnsmessig |
| Psykososial belastning og stress | Skjønnsmessig |
| Depresjon, psykotisk lidelse med medikasjon | Skjønnsmessig |
Multiplikasjonsfaktorene er basert på Helsedirektoratets nasjonale retningslinjer fra 2009 (Norheim OF m.fl. 2009) og på Joint British Societies' consensus recommendations (JBS3 Board 2014) samt beregninger i CONOR-databasen.
Det er imidlertid mange andre sykdommer og sykdomsgrupper som også har dokumentert økt risiko for hjerte- og karsykdom, men som ikke inngår i overnevnte tabell (Piepoli MF m.fl. 2016). Dette inkluderer pasienter med andre revmatiske og autoimmune sykdommer som for eksempel spondyloartritt, pasienter med nyresykdom, diabetes, pasienter med immunsvikt og antiviral behandling, pasienter med depresjon og de som får antipsykotisk behandling, pasienter som har hatt svangerskapsforgiftning, pasienter med erektil dysfunksjon og pasienter med sykelig overvekt, for å nevne noen av de vanligste. Det er også kjent økt risiko for personer som har rus- og misbruksproblemer, særlig ved bruk av metadon og anabole androgene steroider.
I denne retningslinjen synes det ikke hensiktsmessig å gi spesifikke anbefalinger vedrørende vurdering og håndtering av alle de spesielle forhold som gjelder slike pasientgrupper, men det er viktig at allmennleger og spesialister innen de ulike felt er oppmerksomme på den økte risikoen. Det vises også til respektive egne retningslinjer for disse tilstandene.
En rekke andre "nyere" risikomarkører har vært studert med tanke på å forutsi hvem som vil bli rammet av kardiovaskulær sykdom, deriblant høysensitivt C-reaktivt protein (Hs-CRP), subfraksjoner av lipider og lipoproteiner (APO B, APO A1, oksydert LDL, LDL partikkelstørrelse), og andre metabolske parametere som homocystein og urinsyre. Videre anbefaler noen målinger av intima media tykkelse (IMT) ved ultralyd av a. carotis, CT-angiografi eller koronar kalsium score ved CT-undersøkelse, uten at det er dokumentert at rutinemessig bruk av slike ekstra undersøkelser gir vesentlig tilleggsinformasjon og dermed grunnlag for klinisk gevinst (Helfand M m.fl. 2009). Rutinemessig bruk av bildediagnostikk som screeningmetode for hjerte- og karrisiko innebærer stor ressursbruk og (ved koronar kalsium score) en viss strålebelastning, og kan derfor ikke forsvares uten at kostnad/nytte effekt er bedre dokumentert. Heller ikke rutinemessig måling av lp(a) anbefales. Dersom det likevel foreligger opplysninger om forhøyet nivå av sistnevnte lipoprotein, viser studier at risikoanslaget må justeres opp med en faktor tilsvarende 1,5.
Nytteverdien av de ulike metoder for ekstra risikovurdering er også vurdert som ganske beskjeden både i de nyeste Prevention Guidelines fra European Society of Cardiology fra 2012/2016 og de siste amerikanske retningslinjer fra American Heart Association/American College for Cardiology fra 2013. Bruk av slike metoder fører sjelden til reklassifisering av personens risikonivå, og har ingen hensikt når risikoen fremstår som klart under eller over tiltaksgrensen ut fra en standard vurdering i NORRISK 2 og de ovennevnte tilleggsfaktorer. Ekstra undersøkelser kan imidlertid være berettiget hvis man etter en standard vurdering er sterkt i tvil om forebygging med legemidler bør anbefales.
Forebygging av hjerte- og karsykdom er en sentral oppgave i et folkehelseperspektiv, men krever samlet sett betydelige ressurser. For at denne ressursbruken skal være hensiktsmessig og for å unngå mangeårig legemiddelbehandling av personer med svært lav sannsynlighet for å rammes av sykdom, er det nødvendig å gjøre en kvalifisert risikovurdering av de aktuelle personene. En slik vurdering vil innebære at de viktigste risikofaktorer som blodtrykk, lipidnivåer og røykevaner kartlegges og vurderes på bakgrunn av underliggende faktorer som alder og kjønn. Flere tilleggsfaktorer utover de ovennevnte er også dokumentert å ha betydning, og det er vanskelig å integrere informasjonen fra alle disse faktorene uten bruk av definerte risikoverktøy, enten i form av risikotabeller eller databaserte risikokalkulatorer. Ut fra en slik risikotabell/kalkulator vil man få et anslag som prosent risiko for hjerte- og karsykdom eller død av slik sykdom de neste 10 år. Det er ønskelig at et slikt risikoverktøy er basert på samme populasjon som den skal anvendes på, og med så oppdaterte data som mulig. Det er også ønskelig at risikoverktøyet kan angi risiko ikke bare for dødelighet av hjerte- og karsykdommer, men også risiko for ikke-dødelige hendelser som hjerteinfarkt og hjerneslag. På denne bakgrunn har faggruppen fått Randi Selmer m.fl. fra Folkehelseinstituttet til å utarbeide et nytt risikoverktøy (NORRISK 2), for beregning av et best mulig risikoestimat for personer bosatt i Norge. For optimal risikobedømming anbefales nå denne NORRISK 2 tabellen/kalkulatoren med aldersspesifikke grenser for intervensjon med legemidler tilpasset denne risikovurderingen.
Fordeler og ulemper
Det er et overordnet mål å sikre at personer med betydelig økt hjerte- og karrisiko får mulighet for effektiv forebygging, samtidig som man unngår medisinering av store deler av befolkningen. Høy kardiovaskulær risiko kan foreligge når én viktig risikofaktor (blodtrykk, kolesterol) er klart over anbefalt nivå, men også når flere risikofaktorer er moderat forhøyet. For å kunne gjøre en kvalifisert risikovurdering når en eller flere risikofaktorer bare er moderat forhøyet, bør risikoen for sykdom vurderes ved hjelp av en oppdatert nasjonal risikotabell eller tilsvarende databasert beregning. Vi anbefaler bruk av slik risikotabell/algoritme, fordi det ellers er vanskelig å integrere betydningen av alder, kjønn, røykevaner, kolesterol og blodtrykk.
Ny risikotabell
I den norske retningslinjen fra 2009 ble det anbefalt å bruke NORRISK-tabellen/kalkulatoren, som var en nasjonalt tilpasset variant av den europeiske SCORE-algoritmen (Norheim OF m.fl. 2009, Perk J m.fl. 2012). Denne anga 10-års risiko for kardiovaskulær død. Ved revisjon av retningslinjen i 2016 er det behov for å oppdatere risikoberegningene (NORRISK 2) bl.a. fordi risikofaktorer, dødelighet og sykdomsforekomst har endret seg betydelig (Folkehelseinstituttet 2015, Mannsverk J m.fl. 2016). Oppdatert informasjon om forekomst og årsaksforhold for hjerte- og karsykdommer er nærmere beskrevet på Folkehelseinstituttets sider og i Folkehelserapporten https://www.fhi.no/he/folkehelserapporten/?term=.
NORRISK 2 (Tabell 1) har muliggjort beregning av risiko for kardiovaskulære hendelser og ikke bare kardiovaskulær død. NORRISK 2-tabeller for menn og kvinner er vist under "Praktisk informasjon", og en databasert risikoberegning er tilgjengelig på Helsedirektoratets nettsider: https://hjerterisiko.helsedirektoratet.no/
Datamaterialet som ligger til grunn for den nye risikofunksjonen er «Cohort of Norway» (CONOR) (Næss Ø m.fl. 2008) koblet mot utskrivningsdiagnoser fra de pasientadministrative systemene ved alle landets sykehus (CVD-NOR) og Dødsårsaksregisteret (Igland J m.fl. 2013). Risikofunksjonen angir risiko for å få et akutt ikke-dødelig eller dødelig hjerneslag eller ikke-dødelig akutt hjerteinfarkt eller død av koronar hjertesykdom i løpet av de neste 10 år. Faktorer som inngår i modellen er kjønn, alder, røykevaner, systolisk blodtrykk, totalkolesterol, lavt HDL-kolesterol, hjerteinfarkt hos førstegradsslektninger før 60 års alder og legemiddelbehandlet hypertensjon.
I motsetning til tidligere modeller, tar denne modellen hensyn til konkurrerende risiko. Det betyr at hvis en kombinasjon av risikofaktorer gir høy risiko for å dø av andre årsaker, vil det redusere sannsynligheten for de akutte hjerte-/karhendelsene.
Ideelt sett burde en risikofunksjon baseres på en oppfølging av ubehandlede pasienter. Dette er ikke mulig i nyere undersøkelser, heller ikke for den nye norske risikomodellen. Mange av CONOR-deltakerne vil ha fått behandling eller sluttet å røyke i løpet av oppfølgingstiden. Det betyr at røykere og personer med særlig høye verdier for blodtrykk og kolesterol kan ha høyere risiko enn det tabellen viser. Risikomodellen er dokumentert i en egen publikasjon (Selmer m.fl.2017).
Nye alderskategorier
Legg merke til at alder er kategorisert i 10-års intervaller fra 45 til 75 år. Dette er begrunnet i at svært få under 45 år har risiko over tiltaksgrensen, samtidig som risikovurdering etter fylte 70 år har vært etterspurt. Hos personer som er < 45 år eller ≥ 75 år er individuell vurdering av tiltaksgrensen nødvendig.
Valg av Intervensjonsgrenser
Både internasjonale og nasjonale retningslinjer omfatter råd om hva som bør betraktes som "høyrisiko», og hvilken grense man skal sette for medisinske tiltak. Risikoen for hjerte- og karsykdommer er et kontinuum, og de fleste tilfeller i befolkningen skjer blant dem med middels risiko. Dermed er det et kompromiss mellom sensitivitet og spesifisitet når grenseverdier for intervensjon skal bestemmes. Sensitivitet er i denne sammenheng andel med beregnet risiko over grense blant personer som senere fikk et akutt hjerteinfarkt eller hjerneslag i løpet av 10 år. Spesifisitet er andel med beregnet risiko under grense blant personer som senere ikke fikk et akutt hjerteinfarkt eller hjerneslag i løpet av 10 år. De valgte intervensjonsgrensene er de som er funnet å ivareta en balansert avveining av hensyn til både sensitivitet og spesifisitet for de tre aldersgruppene, som fremkommer ved at summert spesifisitet og spesifisitet når høyest mulig verdi. De beregnede verdiene for sensitivitet og spesifisitet fremkommer i tabell I:
Tabell I: Sensitivitet og spesifisitet ved ulike intervensjonsgrenser i modell-populasjonen (HUNT 2, Tromsø 4 og HUSK). Optimal samlet sensitivitet og spesifisitet foreligger ved de valgte intervensjonsgrenser (5,10 og 15%).
[tabell mangler]
Sensitivitet: Andel med beregnet risiko over grense blant personer som senere fikk et akutt hjerteinfarkt eller hjerneslag i løpet av 10 år. Spesifisitet: Andel med beregnet risiko under grense blant personer som senere ikke fikk et akutt hjerteinfarkt eller hjerneslag i løpet av 10 år.
Fortsatt aldersspesifikke tiltaksgrenser
De nye retningslinjene har beholdt prinsippet om aldersspesifikke intervensjonsgrenser, som også ble benyttet i retningslinjene fra 2009 (Norheim OF m.fl. 2009). En publikasjon fra 2015 støtter også dette prinsippet, for å bedre sensitivitet og spesifisitet (Navar-Boggan AM m.fl. 2015). Her argumenteres det også for å ha separate og lavere intervensjonsgrenser for kvinner. Faggruppen har vurdert dette, men kommet til at prinsippet med kjønnsspesifikke grenseverdier gir begrenset gevinst og for mange ulike intervensjonsgrenser å forholde seg til.
Bruk av risikotabeller eller tilsvarende databaserte beregninger for å bedømme behov for forebygging med legemidler, har de siste 20 år vært anbefalt i et flertall av europeiske og amerikanske retningslinjer. Det må likevel sies at en slik metode for å selektere personer for primærforebygging med legemidler ikke er dokumentert effektiv for kliniske endepunkter. Studiene som har dokumentert klinisk gevinst av de aktuelle intervensjoner er derimot hovedsakelig utført med deltakere som er inkludert på grunnlag av høyt blodtrykk, høyt kolesterolnivå eller diabetes. Analyser fra slike studier viser likevel at studiedeltakerne med høyest samlet risiko har størst absolutt gevinst av intervensjon (The West of Scotland Coronary Prevention Study Group 1997). En nyere metaanalyse har også vist at behandling basert på blodtrykk og samlet kardiovaskulær risiko er mer kostnadseffektiv enn behandling styrt av blodtrykket alene (Blood Pressure Lowering Treatment Trialists' Collaboration 2014). På bakgrunn av slike analyser anbefaler de fleste retningslinjer å kartlegge samlet kardiovaskulær risiko i tillegg til å vurdere enkeltfaktorer. En slik strategi er nylig også rapportert mest hensiktsmessig i en stor analyse fra den danske befolkningen (Mortensen MB m.fl. 2015).
Når det gjelder enkeltfaktorer, vil det oftest foreligge behandlingsindikasjon ved:
- Systolisk blodtrykk ≥ 160 mmHg eller diastolisk blodtrykk ≥ 100 mmHg (bekreftet ved gjentatte målinger) eller hypertensjon bekreftet ved ambulatorisk 24-timers registrering.
- Totalkolesterol ≥ 7,0 mmol/L (LDL ≥ 5,0 mmol/L), unntatt når slike lipidverdier forekommer etter menopausen hos kvinner som ikke har andre risikofaktorer av betydning.
Det vises til egne anbefalinger om utredning av lipidverdiene.
Ved organskade knyttet til kardiovaskulære risikofaktorer ("endeorganskade"), anbefales behandling med legemidler uavhengig av risikoberegning.
De viktigste endeorganskadene er asymptomatisk aterosklerose, f. eks. karforandringer påvist med ultralyd eller andre radiologiske teknikker, redusert ankel-brakial indeks, øyenbunnsforandringer, venstre ventrikkel hypertrofi påvist ved EKG eller ekko-doppler, og tegn til nyreskade, både i form av lett til moderat nedsatt nyrefunksjon (GFR 30-59 mL/min/ 1.73 m2) eller albuminuri (f. eks. 30-300mg/ 24h) eller økt albumin/kreatinin ratio (> 1,8 hos menn, >2,5 hos kvinner).
Kvalitet på dokumentasjonen
Det er klart dokumentert i mange epidemiologiske studier at årsaksforholdene ved hjerte- og karsykdom er multifaktorielle, og at risiko for hjerteinfarkt og hjerneslag er et resultat av flere risikofaktorer som virker sammen. Det er også godt dokumentert at individer med høyest risiko har størst gevinst av forebyggende tiltak. Det er imidlertid ikke gjort randomiserte kliniske studier på effekt av intervensjon basert på seleksjon av individer ut fra deres totale kardiovaskulære risiko. Effekt av aldersspesifikke grenser er heller ikke dokumentert i kliniske studier.
Verdier og preferanser
Overdreven bruk av legemidler gir svært liten tilleggsgevinst i form av redusert antall hjerte- og karhendelser og har ulemper i form av kostnader til legemidler og kontroll, risiko for bivirkninger samt unødig sykdomsfokus og engstelse. Motsatt vil manglende tilbud om effektiv forebygging hos høyrisikoindivider kunne medføre unødig høy forekomst av hjerteinfarkt, hjerneslag, perifer karsykdom og tilhørende komplikasjoner med stort helsetap og tap av leveår. Selv om det internasjonalt er stor enighet om at man først bør gjøre en individuell risikovurdering og deretter gi anbefaling om tiltak, er det store forskjeller mellom fagmiljøer og land i hvordan man mener en slik avveining skal gjøres. Uenigheten gjelder i noen grad vurderingen av hvor effektiv og trygg primærforebygging med legemidler faktisk er, men i større grad hvor og hvordan man i et samfunnsmedisinsk og etisk perspektiv skal sette en anbefalt grense for å behandle med legemidler.
I siste utgave av britiske (NICE) og amerikanske retningslinjer (felles for American Heart Association, American College of Cardiology og National Heart Lung and Blood Institute), publisert hhv. i 2014 og 2013, har man valgt å redusere risikonivået som tilsier anbefaling av primærforebygging med et statin til halvparten av tidligere anbefalt nivå (Editors. National Clinical Guideline Centre (UK) 2014, Stone NJ m.fl. 2014). Det vil si at forebygging med legemidler blir anbefalt ved en 10 års risiko for kardiovaskulær hendelse som overstiger 10% i Storbritannia og 7,5% i USA. Endringen er begrunnet i nyere forskning som viser at statinbehandling er trygt og gir klar helsegevinst også ved lavere risikonivå enn tidligere anbefalt, samt at legemiddelkostnadene er blitt ganske små grunnet bruk av generiske preparater. Tilsvarende gevinst hos personer med moderat forhøyet risiko er nylig vist i HOPE3 (Yusuf S m.fl. 2016). Endringen har likevel vært kontroversiell i begge land fordi mange millioner flere symptomfrie personer vil bli kandidater for legemiddelbehandling samtidig som det ikke fins data som direkte måler effekten av en slik endret praksis.
1. Andrew E, Moran AE, Odden MC, Thanataveerat, A, et al. Cost-Effectiveness of Hypertension Therapy According to 2014 Guidelines. N Engl J Med 2015; 372: 447-55. 10.1056/NEJMsa1406751.
2. Editors. National Clinical Guideline Centre (UK). Lipid Modification: Cardiovascular Risk Assessment and the Modification of Blood Lipids for the Primary and Secondary Prevention of Cardiovascular Disease. London: National Institute for Health and Care Excellence (UK); 2014 Jul.
3. Folkehelseinstituttet: Færre nordmenn dør av hjerte- og karsykdommer. FHI 2015, 13:17. http://www.fhi.no/artikler/?id=116619.
4. Helfand M, Buckley DI, Freeman M, Fu R, Rogers K, Fleming C, Humphrey LL. Emerging risk factors for coronary heart disease: a summary of systematic reviews conducted for the U.S. Preventive Services Task Force. Ann Intern Med. 2009;151: 496–507.
5. Igland J, Tell S, Ebbing M, Nygård O, Vollset S, Dimoski T. CVDNOR data and quality report: the CVDNOR project: cardiovascular disease in Norway 1994–2009. 2013. Description of data and data quality. www.cvdnor.no.
6. JBS3 Board. Joint British Societies' consensus recommendations for the prevention of cardiovascular disease ( JBS3). JBS3 Heart 2014; 100: ii1–ii67. 10.1136/heartjnl-2014-305693.
7. Mannsverk J, Wilsgaard T, Mathiesen EB, Løchen ML, Rasmussen K, Thelle DS, Njølstad I, Hopstock LA, Bønaa KH. Trends in Modifiable Risk Factors are Associated With Declining Incidence of Hospitalized and Non-Hospitalized Acute Coronary Heart Disease in a Population. Circulation. 2016;133:74-81. pii: CIRCULATIONAHA.115.016960.
8. McConnachie A, Walker A, Robertson M, et al.1. Long-term impact on healthcare resource utilization of statin treatment, and its cost effectiveness in the primary prevention of cardiovascular disease: a record linkage study. European Heart Journal (2014) 35, 290–298.
9. Mortensen MB, Afzal S, Nordestgaard BG, et al. Primary Prevention With Statins: ACC/AHA Risk-Based Approach Versus Trial-Based Approaches to Guide Statin Therapy. J Am Coll Cardiol 2015;66:2699-2709. https://doi.org/10.1016/j.jacc.2015.09.089.
10. Navar-Boggan AM, Peterson ED, D'Agostino RB Sr, al. Using age- and sex-specific risk thresholds to guide statin therapy: one size may not fit all. J Am Coll Cardiol. 2015 Apr 28;65(16):1633-9. doi: 10.1016/j.jacc.2015.02.025. Epub 2015 Mar 2.
11. Norheim OF, Gjelsvik B, Kjeldsen SE, Klemsdal TO, Madsen S, Meland E, et al. Retningslinjer for individuell primærforebygging av hjerte- og karsykdommer. Oslo: Helsedirektoratet 2009.
12. Næss Ø, Søgaard AJ, Arnesen E, et al. Cohort profile: Cohort of Norway (CONOR). Int J Epidemiol 2008;37:481-485. https://doi.org/10.1093/ije/dym217.
13. Pandya A, Sy S Cho S, et al. Cost-effectiveness of 10-Year Risk Thresholds for Initiation of Statin Therapy for Primary Prevention of Cardiovascular Disease. JAMA. 2015; 314(2): 142-150.
14. Perk J. et al, for European Association for Cardiovascular Prevention & Rehabilitation (EACPR); ESC Committee for Practice Guidelines (CPG). European Guidelines on cardiovascular disease prevention in clinical practice (version 2012.Eur Heart J. 2012 Jul; 33(13): 1635-701. Erratum in: Eur Heart J. 2012 Sep; 33(17):2126. 10.1093/eurheartj/ehs092.
15. Stone NJ, et al. American College of Cardiology/American Heart Association Task Force on Practice Guidelines. 2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014 Jul 1;63(25 Pt B):2889-934. doi: . Epub 2013 Nov 12. doi:10.1001/jama.2015.6822. Corrected on August 10, 2015. 10.1016/j.jacc.2013.11.002.
16. The West of Scotland Coronary Prevention Study Group. [No authors listed] Baseline risk factors and their association with outcome in the West of Scotland Coronary Prevention Study. Am J Cardiol. 1997 Mar 15;79(6):756-62.
17. Piepoli MF, Hoes AW, Agewall S et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts): Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J. 2016. 37. 2315-2381.
18. Selmer R, Igland J, Ariansen I m.fl.. NORRISK 2: A Norwegian risk model for acute cerebral stroke and myocardial infarction Eur J Prev Cardiol 2017;773-783.. Eur J Prev Cardiol. 2017. 24. 7. 773. 10.1177/2047487317693949.
Siste faglige endring: 20. februar 2024 Se tidligere versjoner
Helsedirektoratet (2019). Risikovurdering og grense for legemiddelbehandling ved forebygging av hjerte- og karsykdom [nettdokument]. Oslo: Helsedirektoratet (siste faglige endring 05. mars 2018, lest 27. juli 2024). Tilgjengelig fra https://www.helsedirektoratet.no/retningslinjer/forebygging-av-hjerte-og-karsykdom/risikovurdering-og-grense-for-legemiddelbehandling-ved-forebygging-av-hjerte-og-karsykdom/risikovurdering-og-grense-for-legemiddelbehandling-ved-forebygging-av-hjerte-og-karsykdom